
Alimentación guiada por el prematuro
Octubre 2015
Alimentación guiada por el neonato en prematuros : un proyecto de mejora de calidad
Abigail Wellington Arch Dis Child Fetal Neonatal Ed 2015
Traducción libre Dr Gerardo Flores Henríquez Pediatra Neonatólogo Hospital Puerto Montt Chile
Recientemente, ha habido un cambio hacia la adopción de prácticas que favorecen el desarrollo en las las unidades de cuidados intensivos neonatales (UCIN). Los ejemplos incluyen el método canguro, iluminación para los ritmos circadianos y alimentación por señales ó guiada por el neonato (AGN) .1-6 Si bien las prácticas de AGN están siendo adoptadas por muchas UCIN, hay pocos estudios que examinan los beneficios clínicos para el RN si se compara con la más tradicional alimentación guiada por el Clínico (AGC) .7, 8
Los prematuros nacidos con < 35 semanas de edad gestacional (EG) son a menudo incapaces de alimentarse con seguridad y / o eficacia con pezón ó chupete (NF) por pecho materno ó biberón respectivamente. Pueden tener pattern de succión, deglución y respiración no coordinadas, inestabilidad autonómica y características de sueño - vigilia menos organizada.9
Estos factores pueden predisponer a eventos de desaturación ó bradicardia y / o a neonatos que no están lo suficientemente despiertos y alertas para alimentarse con pezón ó chupete. El momento óptimo para la introducción y progresión de alimentación por pezón ó chupete (NF) varía ampliamente. Las prácticas de alimentación se basan a menudo en la costumbre más bien que en evidencia. En una encuesta nacional de UCINs, más del 50% de los que respondieron no tenía criterios formales con respecto a cuándo comenzar NF. Los médicos fueron citados como el factor más importante en la toma de decisiones y 75% de los que respondieron colocan más énfasis en la EG y peso.10
El logro de la plena alimentación por pezón ó chupete (NF) es a menudo uno de los últimos hitos alcanzados por un
prematuro antes del alta.11 Los factores
determinantes que reducen el tiempo hasta alcanzar NF completa pueden finalmente permitir un
alta más precoz. Los autores de este estudio tienen
la hipótesis de que el uso de un plan de alimentación guiada por el neonato (AGN)
en lugar del enfoque AGC puediera causar el logro más precoz de NF completa y
alta más precoz. Un plan de
práctica de la AGN se introdujo en la UCI neonatal en
prematuros ≤ 34 semanas EG para determinar si 1) el uso de señales de
alimentación idel prematuro acortaría el tiempo para alcanzar NF completa y causaría alta más
precoz y 2) si el uso de una herramienta de evaluación de la alimentación
podría identificar si el prematuro está listo para alimentarse por NF , mejorar la calidad de las
alimentaciones y aumentar la consistencia de las alimentaciones entre los que
alimentan a los prematuros.
Métodos
Esta fue una iniciativa de mejora de la calidad (QI) incluyendo niños prematuros ≤ 34 semanas EG ingresados en UCI neonatal del Hospital Presbiteriano de Nueva York, Weill Cornell Medical College (WCMC), para determinar si un método de AGN mejoraría el logro de NF completa . Hubo tres fases en esta iniciativa. La primera fue un período de línea de base ó de referencia (septiembre 2010-diciembre 2011), la segunda fue una fase de desarrollo e introducción progresiva del plan práctico de AGN (PP) (07 2012 hasta mayo 2013) y la tercera fue la implementación del PP (junio 2013-mayo 2014).
Se realizó una revisión retrospectiva de las fichas clínicas de todos los
prematuros < 34 semanas EG, sean innborn (nacidos en hospital) ó trasladados dentro de la primera semana de vida y dados de alta
con NF completa para establecer los datos de outcome ó resultados de línea de base cuando se
usaba el enfoque AGC . El método AGC se basaba en órdenes del médico ó
nutricionista durante las visitas diarias. NF se iniciaba en un intento por día hasta
que una alimentación completa era tomada , seguido de un aumento a dos intentos,
luego tres intentos por día y así sucesivamente. Este enfoque no incorpora las
señales de alimentación del prematuro. Es un resultado orientado en el
cual una
"buena" alimentación se equipara con un biberón ó mamadera terminada.
La Fase 2 incluyó el desarrollo y la introducción del método de AGN (alimentación guiada por el niño) . Con este enfoque , el prematuro determina cuándo y cuánto se alimenta con NF (nipple feeding) y el resto se administra a través de sonda nasogástrica u orogátrica por gavage. Se hace hincapié en la calidad de la alimentación más bien que en la cantidad ingerida.
Se introdujo un diagrama de flujo previamente publicado, pero modificado "Evaluación de alimentación del prematuro " el que permite a la matrona ó técnico paramédico de cabecera evaluar un prematuro antes de cada comida con el fin de determinar si está listo para alimentarse con pezón ó chupete. 12 (figura 1).

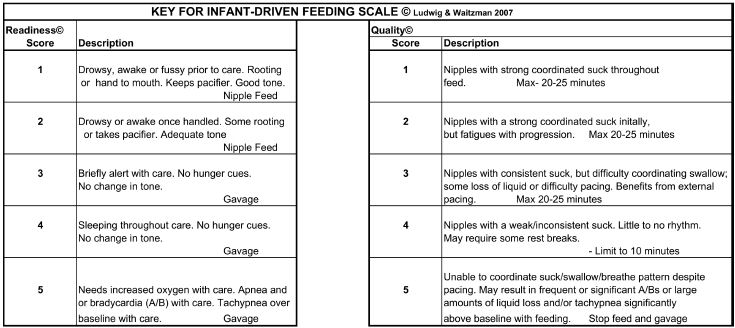
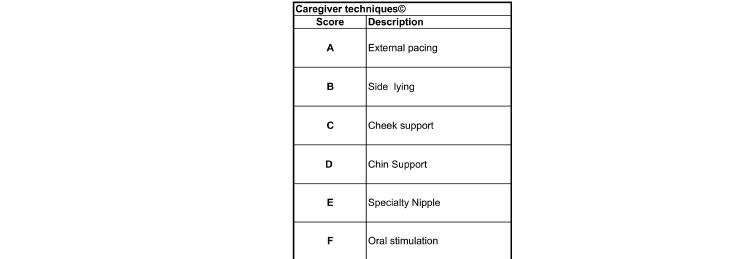
Figura 1 .- Premature Infant Feeding Assessment flowsheet (adapted from Ludwig and Waitzman12). Note the three boxes to the assessment : Readiness Score (scale 1–5), Quality Score (scale 1–5) and Caregiver Techniques. The top timed box includes the three assessments as well the amount and duration of the different feeding techniques as well as events during feeds.
El diagrama de flujo consiste en dos escalas de evaluación independientes. La primera es un "Score de aptitud ó preparación" (rango 1-5) por el que una matrona evalúa un prematuro por signos de muestras de estar preparado ó listo para alimentarse por pezón ó chupete (NF) cada 3 h como parte del cuidado.
La matrona inicia los Scores de Aptitud ó Preparación a las 32 semanas de edad gestacional (edad postmenstrual ó PMA), pero continúa alimentando por gavage hasta que un prematuro tenga al menos 33 semanas de EPM y está con score 1-2 s en la Escala de Preparación (Readiness Scale) por lo menos durante la mitad del día durante 1-2 días . Después de una NF, la matrona documenta un "Score de calidad " (Quality Score) (rango 1-5). Los neonatos que se alimentan segura y efectivamente (1-3) son alimentados por un máximo de 20 a 25 min. El volumen restante, si es necesario se alimenta por Gavage. Si un RN inicialmente alimentándose bien por succión (NF) posteriormente se fatiga ó llega a estar sin coordinación, la alimentación se detiene y el resto es alimentación por sonda nasogástrica (Gavage) . La cantidad de leche que toma por vía oral y / o por sonda (gavage) , así como tambien las "Técnicas del cuidador" (por ejemplo, acostado de lado, ritmo, estimulación oral) deben tambien documentarse.
Se realizaron varias reuniones interdisciplinarias con médicos, matronas y nutricionistas para facilitar la introducción del diagrama de flujo de alimentación a la cabecera del paciente. Las matronas de cabecera recibieron inducción en AGN y se les dió varios meses para evaluar y ajustar antes de su implementación. En grupos pequeños en el Servicio incluyendo a todas las matronas se llevaron a cabo posteriormente "repasos" de refuerzo antes de su implementación. Los padres también fueron educados sobre las señales del neonato y diagramas de flujo y se les animó a alimentar a sus bebés. Sólo las Matronas llenaron el diagrama de flujo. Este período de introducción progresiva tuvo aproximadamente 6 meses de duración. No hubo superposición en el tiempo entre la comparación de los niños (grupo AGC ) y el inicio de educación de AGN.
Durante los primeros 6 meses tras su aplicación, el investigador principal (AW) asistió al Servicio de neonatología todos los días para asegurar que los diagramas de flujo se completaron correctamente y para optimizar la aplicación.
En conclusión, a todas las matronas se les dió un cuestionario para determinar sus opiniones sobre el uso del enfoque AGN (ver Tabla 1). Para el control de calidad, se evaluaron 60 muestras randomizadas de los diagramas de flujo; 20 del inicio, medio y final del período de estudio para determinar tanto el cumplimiento en el llenado de los diagramas de flujo y en la alimentación apropiada del neonato basándose en los Scores de Readiness.
Recuperación de los datos y análisis
Los siguientes datos fueron recuperados al inicio del estudio y después de la implementación : EG, peso de nacimiento (PN), raza, sexo, Edad postmenstrual en la primera NF , NF completa y alta. Las características clínicas adicionales incluyen modo de parto, uso de esteroides prenatales, uso de surfactante, necesidad de ventilación mecánica y ligadura del conducto arterioso persistente (PDA).
Los criterios de exclusión fueron : neonatos dados de alta posteriormente con oxígeno domiciliario, los que requirieron sonda de gastrostomía, hemorragia intraventricular > grado II , 13 enterocolitis necrotizante > Etapa 2,14 cardiopatía congénita ó cualquier condición que interfiera con la capacidad de un niño para alimentarse, por ejemplo, paladar hendido. Se realizó un análisis de subgrupos para grupos con EG < 28 semanas, 28- 316 / 7 semanas y 32-336 / 7 semanas. Los outcomes primarios fueron Edad Postmenstrual en la primera NF, NF completa y al alta. El análisis se realizó usando programa SPSS. Tests T de 2 colas se utilizaron para datos continuos. Corrección de potenciales confundentes se realizó mediante análisis de regresión lineal multivariable. Todos los valores se presentan como media ± desviación estándar.
Resultados
Características generales
Trescientos nueve fichas fueron
analizadas y
después de las exclusiones se incluyen 153 neonatos en AGC 8alimentación guiada
por clínico) y 101 niños en
grupo AGN (alimentación guiada por neonato) (ver figura 2).
Las categorías de los subgrupos fueron las
siguientes : < 28 semanas de EG: 10 recién nacidos en AGC y 13 bebés en
grupo AGN ; 28-316 / 7 semanas de EG: 60 y 31 niños en cada grupo,
respectivamente, y 32-336 / 7 semanas de EG: 83 y 57 niños en cada grupo,
respectivamente.
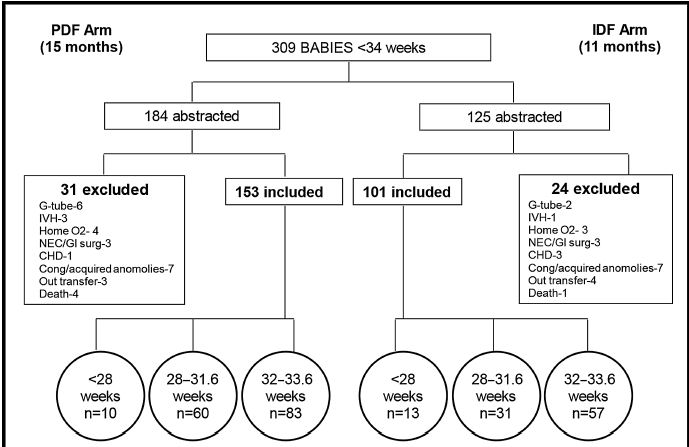
Figura 2.- Esquema que muestra los pacientes incluídos y excluídos durante el método de alimentación guiada por clínico (PDF ó AGC) así tambien como durante el método guiado por el Neonato (IDF ó AGN ). Destaca el desglose en grupos < 28 semanas, 28–31 6/7 s y 32–33 6/7 semanas de E Gestacional.
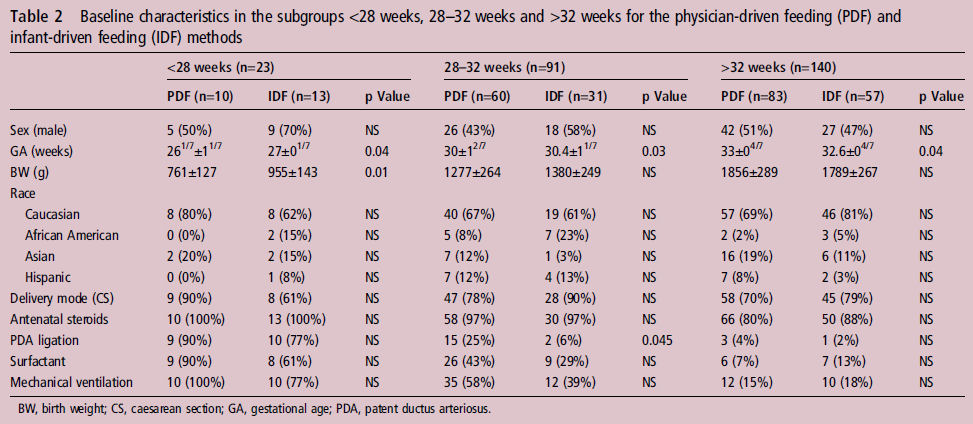
Para neonatos < 28 semanas EG , la EG y el peso de ncimiento fueron significativamente más bajos en la cohorte AGC que en la AGN . Para los neonatos 28-316 /7 semanas EG el peso de nacimiento no difirió entre las cohortes, pero la EG fue de 4 días menos en la cohorte AGC versus AGN. Para los recién nacidos ≥ 32 semanas de EG, el PN no difirió entre las cohortes, pero la EG fue de 1 día mayor en cohorte AGC versus AGN . No hubo diferencias entre las cohortes para raza, tipo de parto, uso de esteroides prenatales, administración de surfactante o ventilación mecánica. La ligadura de DAP (ductus) en el subgrupo de 28 a 31 semanas 6/7 EG fue diferente (p = 0,045) (tabla 2).
Edad postmenstrual a la primera NF y NF completa
No hubo diferencias en Edad postmenstrual a la primera NF entre cualquiera de los subgrupos. Sin embargo, hubo una diferencia significativa en edad postmenstrual a la NF completa en todos los subgrupos (tabla 3). Para los neonatos < 28 semanas de EG, el grupo AGN versus grupo AGC alcanzó NF completa 17 días antes (37 4/7 versus 40 semanas, p = 0,03). Para neonatos 28-31 6/7 semanas EG , el grupo AGN versus grupo AGC alcanzó NF completa 11 días más pronto (354/7 vs 371/7 semanas; p < 0,001, respectivamente) y para los niños ≥ 32 semanas EG , el grupo AGN versus grupo AGC alcanzó NF completa 3 días antes (354/7 versus 351/7 vs semanas; p = 0,04).
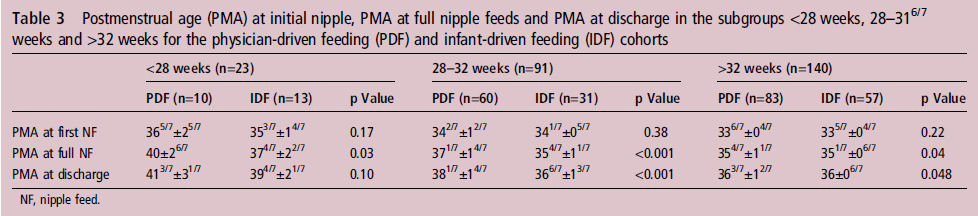
Edad postmenstrual al alta
Para los neonatos < 28 semanas de EG, no hubo diferencia en la edad postmenstrual al alta entre el grupo AGN versus grupo AGC (413/7 versus 394/7 semanas; p = 0,10). Para los neonatos 28 - 31 6/7 semanas EG , el grupo AGN versus grupo AGC fueron dados de alta 9 días antes (366/7 versus 381/7 semanas; p < 0,001). Para los recién nacidos ≥ 32 semanas EG , el grupo AGN versus grupo AGC fueron dados de alta 3 días antes (36 semanas versus 363/7 semanas; p = 0,048) (ver tabla 3).
Controlando para confundentes
Se realizó un análisis de regresión lineal multivariable para evaluar la significancia del plan de alimentación solo cuando se controla para Peso de nacimiento, Edad gestacional y sexo entre las cohortes. Para EG < 28 semanas, el plan AGN no permaneció significativo para Edad postmenstural a NF completa ó al momento del alta. Para EG 28-31 6/7 semanas, el plan AGN se mantuvo significativamente asociado con alcance más precoz de NF completa y alta más precoz (p < 0,01 para ambos resultados). Para EG ≥ 32 semanas, el plan AGN ó FDI se mantuvo una influencia significativa en ambas Edades postmenstruales (PMA) a la alimentación total y al alta (p ≤ 0.01 para ambos resultados).
Cuestionarios
Treinta y ocho cuestionarios fueron completados por las matronas (n = 33), médicos tratantes (n = 4) y Nutricionistas (n = 1). Las respuestas fueron favorables : 37/38 (97%) fueron positivas acerca del enfoque AGN ; 35/38 (92%) indicaron que el diagrama de flujo ayudó en la comprensión de la capacidad ó de problema en la alimentación de un neonato ; 30/33 (91%) de las matronas indicaron que usar el diagrama de flujo no era una carga pesada de tiempo y 35/38 (92%) está a favor de continuar el plan de AGN ó FDI en lugar de volver al método AGC ó PDF (alimentación guiada por clínico) .
Control de Calidad y Aseguramiento de la calidad
En el período inicial tras la aplicación, el 75% de los formularios se llenaron por completo y se tomaron acciones correctas el 80% del tiempo. En el período intermedio, 75% fueron llenados completamente y se tomaron acciones correctas 95% de las veces. Al final, 85% de los formularios se llenaron por completo y acciones correctas se tomaron 95% de las veces.
Discusión
Este estudio demostró que la aplicación de un plan AGN ó IDF (alimentación guiada por neonato) se asoció con un logro anterior de NF completa y alta más precoz en recién nacidos prematuros < 34 semanas de EG. Este efecto fue más pronunciado en recién nacidos ≥ 28 semanas. La NF inicial se intentó a la misma Edad postmenstrual para ambos métodos en todos los subgrupos de edad gestacional. Sin embargo, los recién nacidos en el grupo AGN ó FDI alcanzaron NF completa a una Edad postmenstrual significativamente más temprana.
La
capacidad para lograr NF completa más pronto en el grupo AGN ó FDI probablemente refleja el
hecho de que el método AGC ó PDF puede tener progresión de habilidad limitada al
no utilizar las señales del neonato para guiar el inicio y progresión de
las alimentaciones. También puede deberse al aumento de las oportunidades para
participar en las experiencias positivas de alimentación, ya que los recién
nacidos en el grupo AGN (alimentación guiada por neonato) no tenían límites
en la frecuencia y / o cantidad
de intentos diarios en base a pistas dadas por el neonato. Por el contrario, hubo algunos recién
nacidos en la cohorte AGN que inició NF a una PMA (edad postmenstrual) más tarde de lo que habría
sido predicho (> 35-36 semanas). Interesantemente , cuando estos niños
eventualmente mostraban buena disposición ("estaban listos"), ellos progresaban rápidamente a alimentación
completa
y eran dados de alta poco después (datos no mostrados). En el enfoque PDF ó AGC
(alimentación guiada por el clínico) , estos neonatos deberían haber esperado para comenzar NF
a una Edad postmenstrual
predeterminado y "empujados" para hacerlo así incluso si no mostraban la
disposición.
Una revisión de la literatura indica un
gran interés en el establecimiento de protocolos de alimentación en base a la
disposición de un neonato (que "esté listo" ) o un estado de comportamiento, aunque pocos estudios han
evaluado el valor clínico de la utilización de tal aproximación.4,5,15 McCain
y colaboradores realizaron un estudio randomizado que compara un método AGC (PDF) con un método
experimental (nutrición no nutritiva durante 10 minutos antes de la alimentación y
evaluación de que el neonato estaba listo) y encontró que el grupo
experimental alcanzó NF (alimentación por pezón ó chupete) completa 5 días antes que el
grupo control.7 Kirk y cols 8 realizaron un pequeño estudio antes y después comparando 23 niños del
grupo control (enfoque PDF ó AGC) con 28 recién nacidos experimentales (avances
de alimentaciones
basadas en señales de preparación y aumento de peso adecuado) y
encontraron que el grupo experimental alcanzó NF completa 6 días antes de lo
que el grupo PDF ó AGC (Alimentación guiada por clínico).
Nuestros resultados de una disminución en el tiempo para lograr la NF completa son consistentes con ambos estudios. Sin embargo, ambos fueron limitados por los tamaños de muestra más pequeños, estaban sin subgrupos de categorías por EG y no examinaron el impacto sobre momento del alta. Varios estudios han demostrado que la NF completa es un importante modulador del alta.9,16,17 En nuestro estudio, los RN nacidos entre las 28 y 32 semanas en la cohorte AGN fueron a casa 9 días antes, a pesar de que tendían a estar menos enfermos (DAP ó ductus asintomático , menos administración de surfactante) y los niños nacidos ≥ 32 semanas fueron dados de alta 3 días antes que los del AGC. Las implicancias prácticas de reducción en la duración de la estadía incluyen minimizar la separación de padres / bebé, menor exposición a infección iatrogénica y ahorros en dólares de atención médica.
Si bien la adopción del método AGN (alimentación guiada por neonato)
fue efectiva, hubo muchos desafíos para implementar tal cambio cultural en la UCIN. Hubo resistencia inicial entre las
matronas y médicos. Muchas matronas consideraron un diagrama de flujo innecesario para evaluar la
preparación de un bebé ("si estaba listo") y consideraron que les llevaría mucho tiempo, mientras
que los médicos se preguntaron si los prematuros podrían proporcionar de
forma fiable las señales ó pistas de alimentación. En última instancia, las
matronas
informaron que gastaron menos tiempo de alimentación cuando se utiliza el enfoque
AGN ó FID. La consistencia de los diagramas de flujo indica que los bebés
prematuros son capaces de exhibir muestras de la preparación para el pezón para
guiar al clínico ó cuidador.
El diagrama de flujo es esencial para la
estandarización de criterios objetivos para la preparación "estar listo") dado un cambio
frecuente de asignación de matrona de cabecera. Además, el diagrama
de flujo ayudó a los padres a entender las complejidades involucradas en la
capacidad de un niño para NF (alimentación al pezón ó chupete) , lo cual a su vez mejora la comprensión y la
satisfacción. Una limitación importante de este estudio es que se trataba de un
estudio observacional, más bien que un estudio randomizado. Este diseño fue elegido
porque no pareció prudente capacitar a matronas para alimentar a RN en base a
pistas, sólo para volver al método PDF ó AGC despues de
randomización. Aunque se controló para factores de confusión, siempre existe la
posibilidad de que existan algunas diferencias no controladas entre los grupos, tales
como cambios en la práctica con el tiempo que pueden haber influído en la capacidad
de alimentación.
Otra limitación son los diferentes tamaños muestrales entre las cohortes y los subgrupos. Los bebés nacidos con < 28 semanas fueron limitados en número debido a los criterios de exclusión. Además, este subgrupo es probable que tenga problemas de alimentación significativos relacionados con comorbilidades.17 Aunque hubo diferencias en EG en los grupos de niños más grandes, el método AGN ó FDI mantuvo una influencia significativa en el tiempo para lograr la NF completa y el alta cuando se ajustó por factores de confusión.
Por último, la introducción de un protocolo de alimentación estandarizada por sí mismo podría haber contribuido a alimentaciones más precoces independientemente de si el plan de alimentación era guiado por el neonato (AGN).
Conclusión
Un enfoque FDI se asoció con un logro más precoz de NF completo y como consecuencia alta más precoz . Esto se logró mediante un método estandarizado, que el cual proporcionó una evaluación más objetiva, consistente y guiada por el neonato de la preparación para la NF. El cambio cultural en las prácticas de alimentación requiere tiempo, educación y un enfoque interdisciplinario para lograr el éxito. Los beneficios incluyen una mayor satisfacción de los padres y de los profesionales de la salud así como tambien potencial reducción de los costos hospitalarios.
Referencias
Zhang SH, Yip WK, Lim PF, et al. Evidence utilization project: implementation of kangaroo care at neonatal ICU. Pathology 2014;12:142–50.
Vasquez-Ruiz S, Maya-Barrios JA, Torres-Narvaes P, et al. A light/dark cycle in the NICU accelerates body weight gain and shortens time to discharge in preterm infants. Early Hum Dev 2014;12:S0378–3782.
Stokowski LA. Single family room NICU influences infant outcomes. Adv Neonatal Care 2013;13:228–9.
Premji SS, McNeil DA, Scotland J. Regional neonatal oral feeding protocol-changing the ethos of feeding preterm infants. J Perinat Neonatal Nurs 2004;18:371–84.
Shaker CS, Woida AM. An evidence-based approach to nipple feeding in a level III NICU: nurse autonomy, developmental care, and teamwork. Neonatal Netw 2007;26:77–83.
VandenBerg KA. Nippling management of the sick neonate in the NICU: the disorganized feeder. Neonatal Netw 1990;9:9–16.
McCain GC, Gartside PS, Greenberg JM, et al. A feeding protocol for healthy preterm infants shortens time to oral feeding. J Pediatr 2001;139:374–9.
Kirk AT, Alder SC, King JD. Cue-based oral feeding clinical pathway results in earlier attainment of full oral feeding in premature infants. J Perinatol 2007;27:572–8.
Gewolb IH, Vice FL, Schwietzer-Kenney EL, et al. Developmental patterns of rhythmic suck and swallow in preterm infants. Dev Med and Child Neurol 2001;43:22–7.
Siddell EP, Froman RD. A national survey of neonatal intensive care units: criteria used to determine readiness for oral feedings. J Obstet Gynecol Neonatal Nurs 1994;23:783–9.
Eichenwald EC, Blackwell M, Lloyd JS, et al. Inter-neonatal intensive care unit variation in discharge timing; influence of apnea and feeding management. Pediatrics 2001;108:928–33.
Ludwig S, Waitzman KA. Changing feeding documentation to reflect infant-driven feeding practice. Newborn Infant Nurs Rev 2007;7:155–60.
Volpe JJ. Intracranial hemorrhage: Germinal matrix-intraventricular hemorrhage. In: Neurology of the newborn. Ed: Volpe. 5th edn. Philadelphia, PA: WB Saunders, 2008:481–588.
Bell MJ, Ternberg JL, Feigin RD, et al. Neonatal necrotizing enterocolitis. Therapeutic decisions based upon clinical staging. Ann Surg 1978;187:1–7.
Crowe L, Chang A, Wallace K. Instruments to assess readiness to commence suck feeds in preterm infants: effects on time to establish full oral feeding and duration of hospitalization. Cochrane Database Syst Rev 2012:8(4): CD005586.
Bakewell-Sachs S, Medoff-Cooper B, Escobar GJ, et al. Infant functional status: the timing of physiologic maturation of premature infants. Pediatrics 2009;123e878–86.
Jadcherla SR, Wang M, Vijayapal AS, et al. Impact of prematurity and co-morbidities on feeding milestones in neonates: a retrospective study. J Perinatol 2010;30:201–8.